Ziua Mondială a Cercetășiei este sărbătorită, anual, la 22 februarie, marcând astfel ziua de naștere a iniţiatorului mișcării „Scout”, britanicul Robert Baden Powell. Dincolo de educaţia prin aventură,
„Oamenii trebuie să aibă încredere în sistemul de sănătate”
În aceste zile dificile, toate sistemele de sănătate din țările Europei se află în fața unui test major: gestionarea unei pandemii cu care omenirea nu s-a mai confruntat de cel puțin un secol. Pentru a înțelege cum este manageriată situația generată de extinderea COVID-19 și în alte state europene, cum sunt abordate cazurile de îmbolnăvire cu noul coronavirus și mai ales despre cum ar trebui să ne păstrăm calmul în fața imprevizibilului bolii, am discutat cu românca Elena Crăescu, medic specialist de urgență la Birmingham Heartlands Hospital din Birmingham, Marea Britanie.
La începutul crizei sanitare din Europa, Marea Britanie a abordat lucrurile de o manieră diferită, mergând pe scenariul așa-numitei „imunizări în turmă”. Cum s-a ghidat în abordarea aceasta, care e destul de greu de înțeles, având în vedere că majoritatea statelor au ales calea izolării totale a populației?
E discutabilă situația și cred că a fost, de fapt, vorba despre o decizie politică. Argumentele pe care le-a adus atunci premierul au fost că măsurile exagerate pot genera grave consecințe economice. Gândirea a fost următoarea: dacă închizi toate școlile, toate grădinițele, impui toate măsurile de distanțare socială, va apărea oboseala, oamenii se vor plictisi și tot vor ieși afară. În privința „imunizării în turmă”, este un concept științific, nu are nici o bază în practică. E ca și când ai vorbi despre statistică. Dacă, să zicem, eu am în bancă 10.000 de lire și tu te afli în aceeași cameră cu mine, înseamnă că, în medie vorbind, avem câte 5.000 de lire fiecare. Dar, deși statistic fiecare dintre noi are câte 5.000 de lire, practic, doar eu am 10.000 de lire. Așa e și cu crearea imunității „în turmă”. Ca să se ajungă la imunitate, se bazau pe cei tineri din comunitate. Dar asta e riscant, pentru că mor oameni. Iar cifrele care se vehiculau la început erau undeva între 50.000 și 500.000 de morți în rândul persoanelor cu risc. În situația de față avem de-a face cu un virus nou, despre care cunoaștem doar anumite aspecte teoretice, mai avem cunoștințele de la virusurile MERS și SARS, care ne-au dat o bază științifică de la care să plecăm, și-i avem pe chinezi, care au fost primii sacrificați, iar noi am putut sta pe margine să observăm ce fac.

Acum, după ce guvernul britanic s-a răzgândit și a abandonat ideea imunizării naturale, ce s-a schimbat în sistemul medical din țară pentru a manageria situația generată de pandemia COVID-19?
La nivel medical, din fericire, nu am așteptat să vedem ce abordare va avea guvernul. Noi știam că valul vine. Și de mare folos ne-a fost informația, din surse de încredere. În Marea Britanie există un sistem destul de bine stabilit, în cadrul tuturor specialităților medicale, de acces la informația medicală online. În specialitatea mea, medicina de urgență, există diverși profesori de educație medicală, credibili, care au legături cu mulți medici din Uniunea Europeană, care deja trec prin criză și au împărtășit din experiențele lor: ce au făcut și a mers, ce nu a mers. Așa am reușit și noi să alegem din aceste informații, să vedem ce putem aplica aici. Având în vedere că e o situație nouă, dacă tot corpul medical ar fi expus brusc la foarte multe reguli noi, ar fi un eșec. De aceea, e necesară această adaptare a regulilor. Problema a fost că spitalele noastre erau deja suprapopulate. În sensul că aici nu există principiul că, dacă nu am un pat, te țin pe tine, pacient, pe saltea, pe coridor. Aici, dacă nu mai am paturi, stai în Urgență până se găsește un pat pentru tine.
Prima decizie a fost să stabilim care sunt cazurile non-urgente, să eliberăm paturi. Soluția nu este perfectă, dar a trebuit luată. Așa că în spitale s-a oprit chirurgia electivă, cea care nu era considerată urgență. Cei de la Terapie Intensivă au încercat, astfel, să externeze cât mai mult posibil, dar încă nu s-a ajuns la un număr suficient de paturi. Iar noi, în medicina de urgență, am transformat anumite spații în saloane de boli respiratorii, am identificat medicii și asistenții care vor lucra cu cazurile, am făcut ghiduri de practică. Numărul de asistente e foarte important, pentru că pacienții aceștia au nevoie să fie îmbrăcați, spălați, hrăniți, îngrijiți, dacă sunt imobilizați la pat, igiena orală e foarte importantă, pentru că, dacă nu ai grijă de asta, ai în continuare sursă de infecție în gură. Sunt foarte multe chestii de detaliu care trebuie rezolvate și, mai ales, e nevoie de asistente medicale foarte bune, care să poată face față în situații de urgență. E nevoie și de un număr suficient de asistente, ca să le poți roti, să nu intervină oboseala.

De când ați început să puneți la punct aceste lucruri?
De când au început să se precipite lucrurile în Italia și să se izoleze localități, la noi au debutat deja discuțiile privitoare la cum vom manageria cazurile, pentru că începusem deja și screeningul pacienților care veneau din zone de risc. Toate departamentele s-au împărțit: există partea destinată bolnavilor respirator și partea în care se primesc celelalte tipuri de bolnavi, pentru că nu ai cum să știi că printre cei care vin cu febră, cu tuse sau cu probleme de respirație nu au coronavirus. Și nu pot fi băgați pe același coridor, prin aceeași recepție, nu pot fi lăsați toți, laolaltă, în aceeași sală de așteptare; trebuie să fie circuite diferite. De asemenea, am identificat care sunt metodele de siguranță, ce echipamente folosim, la ce fel de pacienți, am făcut ghidurile de practică împreună cu cei de la boli infecțioase și, bineînțeles, cu recomandările de la Public Health England (Serviciul de Sănătate Publică din Anglia, n.r.) și de la Organizația Mondială a Sănătății.
Acum, fiecare parte a departamentului este despărțită de pereți falși, separând clar spațiile, și fiecare știe exact ce are de făcut. În toate cazurile care rămân internate se face testare pentru coronavirus, iar cei pe care-i trimitem acasă sunt testați numai dacă vin din anumite zone de risc. O parte bună, dacă pot spune așa, este că mare parte din populație se autotriază acum. Se gândesc de două ori înainte să vină la Urgențe, dacă chiar au nevoie, și în felul acesta nu suprasolicită sistemul.
„Testarea personalului medical încă se discută acum”
O întrebare asupra unui aspect care la noi a suscitat multe probleme, și anume echipamentul complet de protecție pentru medici (combinezon, mască, ochelari de protecție etc.). Într-o tură în care lucrezi cu pacienți cu probleme respiratorii, cu suspiciune de COVID-19, stai toată ziua echipată complet?
E un pic exagerat să stai toată ziua echipat. Nu stăm în costumele de hazard biologic. Există trei niveluri de severitate la boala respectivă. În cazul pacienților cu suspiciune, primul lucru de făcut este să-i dai o mască pacientului și să-i explici foarte clar de ce trebuie să o țină pe față. Punându-i masca pe față, dintr-odată reduci foarte mult transmisia. Eu, ca medic, și asistentele care lucrează avem de respectat o anumită procedură atunci când intrăm la un astfel de pacient: purtăm masca, purtăm un halat cu mânecă lungă, un fel de șorțuri de unică folosință, de plastic, care se îmbracă peste cap, se leagă la spate și au mâneci lungi, cu o gaură pentru deget, astfel încât să nu alunece când punem mănușile, plus o mască pentru fluide, în funcție de ce tratament primește pacientul respectiv. Dacă eu intru doar să vorbesc cu pacientul, nu am nevoie de masca de fluide. De obicei, asistentele le poartă, pentru că ele stau mai mult prin preajma bolnavilor. De asemenea, în cubiculul pacientului avem stetoscoape de unică folosință. După ce am examinat pacientul, înainte să ies afară din cubicul (spațiul bine delimitat, în care stă un singur pacient, n.r.), îmi scot costumul acesta. Nu e greu, pentru că e din celofan, pur și simplu trag de el și se rupe de la spate, îl fac globuleț, alături de mănuși, și îl arunc în coșul care este la ușă, iar la sfârșit de tot îmi scot masca. Lângă ușă există o chiuvetă unde mă spăl bine pe mâini și așa intru în zona curată. Există o dungă roșie între cele două zone, peste care nu ai cum să treci echipată în costumul cu care ai fost la pacientul bolnav. Asta e procedura standard.
Avem procedură și pentru situații de urgență. Dacă, de exemplu, un pacient din cubicul a făcut stop cardiac: în mod normal, am fugi toți, ca echipă, să intervenim. Dar având în vedere că el poate fi infectat cu coronavirus, trebuie respectate anumite reguli, pentru a nu ne infecta, fiindcă personalul medical este prețios. Însă, dacă este în stop, pacientul nu mai respiră, deci nu poate transmite virusul. Și-atunci, regula este că o asistentă, dinainte desemnată (pentru că noi discutăm aceste situații înainte, suntem pregătiți), își pune o mască obișnuită, șorț și mănuși, operațiune care durează câteva secunde, începe masajul cardiac, ca să ne câștige nouă suficient timp în care să ne echipăm complet. Și trebuie să rămână în permanență cineva curat în spatele cubiculului pacientului, astfel încât să poată aduce, în condiții de siguranță, medicamentele sau materialele de care avem nevoie.
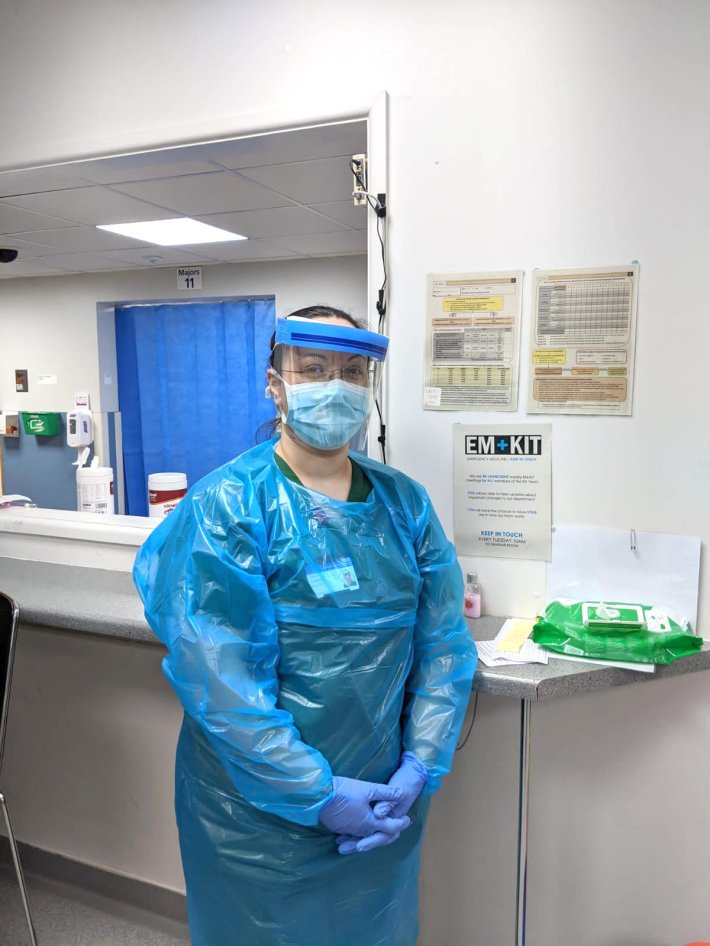
În spitalele de acolo au existat contaminări în rândul personalului medical, chiar și în condițiile purtării echipamentului complet de protecție?
Răspunsul scurt este „nu”. Răspunsul lung este: dar nici nu i-am testat. Testarea personalului medical încă se discută acum. Criteriile pentru care se testează aici sunt: o febră nouă, de peste 38 de grade, o tuse nouă (adică nu că ai tușit tu toată viața și acum ți se pare că ai coronavirus), dificultate respiratorie sau nevoie acută de oxigen. Avem doi colegi care au plecat acasă în ultimele zile pentru că aveau febră. Problema este că asta indisponibilizează cadre medicale. Dacă s-ar testa, cei care ar avea rezultat negativ s-ar putea întoarce la muncă.
Și de ce nu se testează cadrele medicale?
Nu din cauza lipsei testelor, ci din cauza lipsei de recomandare. Au hotărât să nu folosească testele pe personalul medical. Suntem în discuții cu organismele superioare ca măcar personalul din linia întâi să fie testat. Pentru că, dacă se aglomerează, dacă situația devine foarte complicată și dacă va fi o presiune foarte mare, în mod sigur se va începe testarea și în rândul personalului medical. Pentru că tu, ca sistem, ai nevoie de cadre de pe toate nivelurile de pregătire. Iar cele mai expuse specialități sunt medicina de urgență, terapia intensivă, medicina respiratorie și fizioterapeuții specializați în recuperare după pneumonie.
„Medicii, mai ales cei din România, sunt învățați să lucreze în condiții grele”
Ai lucrat cu pacienți infectați? Cum se manifestă simptomele?
Cel mai probabil, printre pacienții pe care i-am consultat au fost și infectați. Dar nu ai de unde să știi dacă sunt infectați, pentru că le prelevezi probele, le trimiți, dar rezultatele nu mai vin în același sistem prin care primești restul rezultatelor de la probele de sânge, ci se duc la Public Health England. Poți afla, dar afli mai târziu, dacă rezultatul a fost pozitiv. Dar, din punctul de vedere al medicului de urgență, mergi pe presupunerea că toți au boala. Iar cel care este suspect are toate simptomele unui om cu pneumonie. Cei care au nevoie de oxigen rămân în spital. Dacă sunt tineri, nu au nevoie de oxigen și nu sunt din categoriile de risc, sunt trimiși acasă, să stea în izolare. Bineînțeles, după ce le explicăm care sunt simptomele de risc: dacă te simți rău, dacă în trei zile vezi că nu mai poți să respiri. Nu are nici o valoare terapeutică ținutul în spital al unui bolnav care nu este în categoriile de risc. Dimpotrivă. Confortul psihic este mai mare acasă, decât într-un salon cu alți 5-7 pacienți, în care virusul se poate „plimba” de la unul la altul.

Ce le recomanzi, ca medic specialist de urgență, și oamenilor din România, și celor din Marea Britanie, care se uită la televizor, navighează pe internet, „mănâncă” zilnic informație și intră în panică?
Să aibă încredere în sistemul de sănătate, așa, dezorganizat și lipsit de resurse cum pare. Există peste tot în lume senzația că sistemul sanitar reacționează haotic, pentru că nu ne întâlnim cu situația asta în fiecare zi. Și-atunci, care e sistemul de referință? Cum ar trebui să reacționăm? O pandemie se întâmplă o dată la câteva generații și, indiferent cum ai reacționa ca sistem medical, tot va părea haotic. Problema cea mai mare pentru personalul medical, acum, este dacă acest virus va suferi sau nu mutații. Și prin toată procedura asta de izolare s-a încercat limitarea răspândirii virusului, a riscului ca virusul să producă mutații și, bineînțeles, protejarea persoanelor vulnerabile.
Așadar, oamenii să aibă încredere în medici, pentru că medicii, mai ales cei din România, sunt învățați să lucreze în condiții grele. Dacă apar excepții de la regulă, apar pentru că oamenii sunt oameni peste tot. Nu poți prezice cum vor reacționa, inclusiv medicii, inclusiv politicienii. Dar este, totuși, o boală pe care noi știm s-o manageriem. Faptul că este gravă și că, în anumite condiții, numărul de bolnavi va putea depăși capacitatea spitalului este cu totul altceva. În România sunt mai multe paturi de terapie intensivă pe regiuni decât sunt în Marea Britanie. Iar dacă apar probleme în sistemul sanitar, să înțeleagă că se întâmplă așa pentru că traversăm o perioadă specială. Iar ei, de acasă, din spatele ecranelor de televizor sau de telefon, nu au cum să știe ce se întâmplă cu adevărat în spital. Nimeni, nici un medic nu vrea să lase pe cineva să moară, însă trebuie să conștientizăm că există o limită a actului medical.























